Що робити при гострому панкреатиті
Гостре запально-некротичне ураження підшлункової залози, воно ж гострий панкреатит, займає 3-е місце за частотою виникнення серед гострій хірургічній патології органів черевної порожнини. Гострий панкреатит вражає осіб квітучого віку, зазвичай старше 30 років, і старих, схильних до ожиріння, а також тих, хто зловживає алкоголем. Жінки хворіють в три рази частіше, ніж чоловіки. У дітей гострий панкреатит зустрічається вкрай рідко. Давайте розглянемо, як протікає захворювання, і що робити при гострому панкреатиті.
Клінічна картина гострого панкреатиту
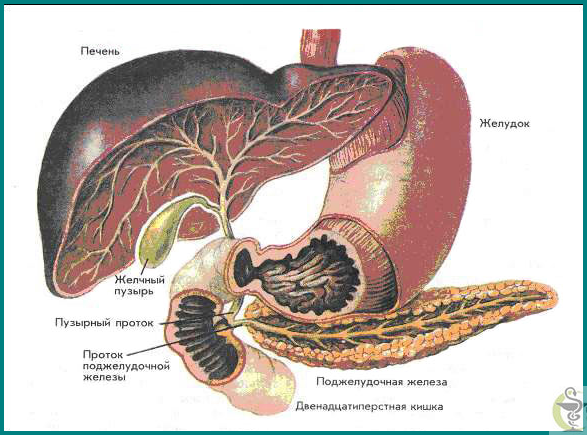
Особливості клінічної картини гострого пакреатіта не можна собі ясно уявити, не знаючи деяких анатомічних взаємовідносин. Підшлункова залоза розташована на задній стінці черевної порожнини на рівні I - II поперекових хребців. Головка її заходить вправо, а хвіст - вліво від хребта. Залоза розташована забрюшинно, спереду і знизу прикрита розбіжними листками брижі поперечної ободової кишки. Тіло залози задньою поверхнею прилягає до сонячного сплетіння, черевній аорті та нижньої порожнистої вени, передня поверхня залози прикрита шлунком. Вивідний її протока впадає в дванадцятипалу кишку на вершині фатерова соска, зазвичай зливаючись перед впаданням із загальним жовчним протокою. Ферменти, що виробляються залозою, беруть участь у перетравлюванні білків (трипсин), жирів (ліпаза) і вуглеводів (діастаза, або амілаза).
В основі патогенезу гострого панкреатиту лежить активація протеолітичних ферментів (головним чином трипсину) не в просвіті кишечника, а в самій підшлунковій залозі з розвитком її самопереваріванія. Під дією ліпази відбуваються переварювання жирів і утворення жирових некрозів в підшлунковій залозі. При її розпаді та звільнення ферментів виникають крововиливи, некрози в оточуючих залозу тканинах. У деяких випадках розвивається дифузний перитоніт з характерним геморагічним випотом. Гіповолемія, а також викид з підшлункової залози в кров біологічно активних речовин (активованих ферментів, кінінів, гістаміну), що розширюють судини, підвищують проникність судинної стінки, зменшують скоротність міокарда, призводять до розвитку шоку.
Провідними етіологічними факторами гострого панкреатиту вважають жовчнокам'яну хворобу, вживання алкоголю, травми підшлункової залози.
Форми і симптоми гострого панкреатиту
Клінічно розрізняють легшу - отечную - і важку - некротическую форми захворювання. При набряковому панкреатиті залоза збільшена в 2-3 рази, просякнута серозної рідиною і напружена. Некротична форма, або геморагічний панкреонекроз, характеризується крововиливами, заліза частково або повністю некротизируется.
Клінічна картина. Гострий панкреатит розвивається раптово, зазвичай після рясного прийому жирної, м'ясної їжі і (або) алкоголю. Найбільш характерний клінічний симптом гострого панкреатиту - резчайшая біль. Вона настільки інтенсивна при найбільш важкій формі - панкреонекроз, що тягне за собою шок з різким падінням кров'яного тиску, блідістю, холодним потом. Біль зазвичай швидко наростає, що не слабшаючи ні на хвилину, і часто не купірується навіть після ін'єкції наркотичних анальгетиків. Це пояснюється близькістю підшлункової залози до сонячного сплетіння і переходом на нього запального процесу. Навіть набрякла форма панкреатиту часто супроводжується різкою болью- рідше біль помірна або незначна. Біль локалізується в глибині епігастральній ділянці. Часто хворі відзначають оперізуючий її характер, иррадиацию в спину і обидва підребер'я. Відзначено, що при переважному ураженні головки підшлункової залози біль іррадіює в праве підребер'я, при ураженні хвоста має лівосторонній локалізацію.
Для гострого панкреатиту характерна рясна (іноді 4-6 л) багаторазова блювота спочатку їжею, потім слизом і жовчю. Блювота виникає одночасно з болями, не полегшує їх і посилюється після кожного ковтка води. Причиною її служать гостре розширення шлунка, параліч дванадцятипалої кишки, яка подковообразно огинає підшлункову залозу.
Для хворого гострим панкреатитом характерні важкий стан, підвищення температури, блідість шкірних покривів, можуть з'явитися еритематозні бульбашки внаслідок некрозу підшкірної жирової клітковини. При панкреонекроз як відображення тканинного метаболізму гемоглобіну можуть спостерігатися слабка синюшність шкіри навколо пупкового кільця (симптом Каллена), синьо-червоне або зеленувато-коричневе забарвлення бічних відділів живота (ознака Тернера). Іноді запальний інфільтрат здавлює загальний жовчний протік, розвивається жовтяниця, яка носить механічний (обтураційний) характер. Досить часто відзначається прискорене до 28-36 в 1 хв дихання внаслідок залучення діафрагми в патологічний процес. У нижніх відділах легень вислуховуються хрипи, іноді виявляються ознаки лівостороннього плеврального випоту. Зміни в системі кровообігу характеризуються тахікардією і майже постійним зниженням артеріального тиску, у важких випадках доходить до шоку з падінням тиску до нуля. Часто падіння АТ має затяжний характер і триває до доби.
Мова, як правило, сухий, густо обкладений білим нальотом. Характерно здуття живота, викликане рефлекторним парезом кишечника. Часто відзначається ізольоване здуття поперечної ободової кишки, брижа якої, будучи тісно пов'язана із залозою, швидко втягується в процес. При аускультації кишечника не чути перистальтичних шумів (непрохідність кишечника динамічного, паретичних характеру). Навіть поверхнева пальпація живота зазвичай викликає резчайшая, часто нестерпний біль в епігастрії. У дебюті захворювання живіт м'який, іноді відзначають захисне м'язове напруження в епігастральній ділянці і болючість при пальпації по ходу підшлункової залози (симптом Керте). Характерні зникнення пульсації черевної аорти в епігастрії (симптом Воскресенського), болючість при пальпації в лівому реберно-хребетному куті (симптом Мейо - Робсона). Сама підшлункова залоза недоступна пальпації, однак при гострому панкреатиті часто вдається виявити в епігастрії та підребер'ях інфільтрати, які пов'язані зі змінами не в самій залозі, а в сальнику (крововиливи, набряк, жирові некрози). Симптоми подразнення очеревини з'являються при панкреонекроз з розвитком перитоніту.
Дослідження крові зазвичай виявляє значне збільшення кількості лейкоцитів за рахунок нейтрофілів із зсувом вліво. При гострому панкреатиті спостерігається відхилення від звичайного шляху виділення ферментів підшлункової залози. Внаслідок здавлення вивідної протоки залози набряком її ферменти не надходять в кишечник, а скупчуються в міжклітинних просторах залози, звідки проникають в кров і виділяються з сечею. Підвищений вміст панкреатичних ферментів в крові (гіперамілаземія) і в сечі (гіперамілазурія) значно допомагає в діагностиці гострого панкреатиту. Однак у найтяжчих випадках тотального панкреонекрозу більшість клітин залози гине, ферменти не виробляються й зміст діастази в сечі - нормальний або навіть нижче норми-ураження клітин острівковогоапарату і недостатнє вироблення інсуліну можуть призводити до появи гіперглікемії та глюкозурії. При ультразвуковому дослідженні та комп'ютерної томографії виявляють ознаки набряку і запалення - збільшення розмірів і неоднорідність підшлункової залози (ділянки некрозу, нагноєння).
Діагностика гострого панкреатиту
Діагноз гострого панкреатиту в більшості випадків не представляє особливої складності. Дані анамнезу (прийом великої кількості їжі та алкоголю), інтенсивна постійний біль у верхніх відділах живота (часто по типу оперізує), нудота, блювота, лихоманка, тахікардія, гіпотонія, м'який живіт і відсутність перистальтики, позитивний симптом Мейо-Робсона дозволяють запідозрити гострий панкреатит . У стаціонарі діагноз підтверджується при ультразвуковому дослідженні, лапароскопія дозволяє виявити геморагічний випіт у черевній порожнині.
Диференційний діагноз: початок захворювання (раптові болі в епігастрії, блювота) змушує думати про гострому гастриті, при якому, однак, болі ніколи не досягають такої інтенсивності, блювота зазвичай не настільки багаторазова і полегшує болі, немає м'язової напруги і такий резчайшей хворобливості при пальпації в епігастрії, як при гост