Що робити при набряку легень
Найчастіше набряк легенів спостерігається при хворобах серця і судин, зближуючись в цих випадках за своєю сутністю і клінічним проявам з синдромом серцевої астми. Поряд із зазначеними вже патогенетическими факторами у розвитку набряку легенів важливу роль відіграють й інші механізми: підвищена проникність легеневих капілярів і зміна складу плазми крові. Перша допомога дуже важлива при раптовому прояві хвороби, тому ми з вами детально розглянемо що робити при набряку легенів.
Особливості розвитку набряку легенів
Результатом набряку легень є підвищена проникність судин і транссудация рідкої частини крові в просвіт альвеол. Багатий білком транссудат при зіткненні з повітрям енергійно вспінюється, в результаті чого його обсяг при набряку легень різко зростає, значно скорочується дихальна поверхня легень і виникає загроза асфіксії. Обсяг піни при цьому може в 10-15 разів перевищувати кількість транссудату і досягати 2-3 л. Вона виділяється через верхні дихальні шляхи у вигляді кров'янистої пінистої мокроти. При серцевих захворюваннях підвищення проникності легеневих капілярів є другорядним фактором патогенезу набряку легенів, але при інших патологічних станах, наприклад пневмонії або отруєнні фосгеном, цей фактор може стати вирішальним. Знижений вміст білків плазми відіграє важливу роль у виникненні набряку легенів при нефриті.
Симптоми набряку легень
Набряк легенів розвивається раптово - вночі, під час сну, з пробудженням хворого в стані ядухи або вдень при фізичному зусиллі або хвилюванні. У багатьох випадках спостерігаються провісники нападу у вигляді частого покашлювання, наростання вологих хрипів у легенях. З початком нападу хворий приймає вертикальне положення, обличчя виражає страх і розгубленість, набуває блідо-сірий або сіро-ціанотичний відтінок. При гіпертонічному кризі і гострому порушенні мозкового кровообігу воно може бути різко гіперемірованним, а при ваді серця мати характерний «мітральний» (ціанотичний рум'янець на щоках) вид. Хворий відчуває болісне ядуха, якому нерідко супроводжують горе або давить біль у грудях. Дихання різко прискорене, на відстані чутні клекочучих хрипи, кашель стає все більш частим, супроводжується виділенням великої кількості світлої або рожевою пінистої мокроти. У важких випадках піна тече з рота і носа. Хворий з набряком не в змозі визначити, що для нього важче - вдих або видих через задишки і кашлю він не може говорити. Наростає ціаноз, набухають шийні вени, шкіра покривається холодним, липким потом.
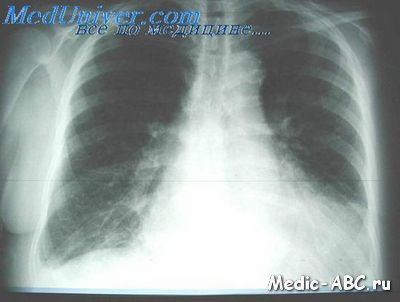
При вислуховуванні легень на початку нападу, коли можуть переважати явища набряку в проміжній (інтерстиціальної) тканини, симптоматика може бути мізерною: визначаються тільки невелика кількість дрібнопухирцевих і поодинокі крупнопузирчатие хрипи. У розпал нападу вислуховуються рясні різнокаліберні вологі хрипи над різними ділянками легенів. Дихання над цими ділянками ослаблене, перкуторний звук укорочений. Ділянки укороченого перкуторного звуку можуть чергуватися з ділянками коробкового звуку (ателектаз одних сегментів легенів і гостра емфізема інших). Рентгенологічне дослідження під час набряку виявляє розширені корені легень, великі вогнищеві тіні з розмитими контурами на тлі зниженої прозорості легеневих полей- може спостерігатися випіт в плевральній порожнині.
Виражені зміни при набряку легень виявляються при дослідженні серцево-судинної системи. Пульс зазвичай різко прискорений, нерідко до 140-150 ударів в 1 хв. На початку нападу він задовільного наповнення, ритмічний (зрозуміло, якщо до нападу у хворого не було порушень серцевого ритму). У більш рідкісних і, як правило, дуже важких випадках спостерігається різка брадикардія. Огляд, обмацування, вистукування і вислуховування виявляють симптоми, які залежать не стільки від самого нападу, скільки від захворювання, на тлі якого розвинувся набряк легенів. Як правило, межі тупості серця розширені вліво, тони глухі, часто взагалі не вислуховуються через галасливого дихання і рясних хрипів. Артеріальний тиск залежить від початкового рівня, який може бути нормальним, підвищеним або зниженим.
При тривалому перебігу набряку легень АД зазвичай падає, наповнення пульсу слабшає, його важко промацати. Дихання стає поверхневим, менш частим, хворий приймає горизонтальне положення, у нього немає сил откашлять мокроту. Смерть при набряку легенів настає від асфіксії. Іноді весь напад, що закінчується смертю хворого, триває кілька хвилин (блискавична форма). Але найчастіше він триває кілька годин і припиняється лише після енергійних лікувальних заходів. Дуже важливо не забувати про можливість хвилеподібного перебігу набряку легень, коли у хворого, виведеного з нападу і залишеного без належного спостереження, розвивається повторний важкий напад, нерідко закінчується смертю.
Напад задухи, що супроводжується клокочущим диханням, виділенням пінистої рідкої мокротиння, рясними вологими хрипами в легенях, настільки характерний, що в цих випадках діагноз набряку легень не становить труднощів. Рентгенологічні ознаки набряку легенів - розширення тіні середостіння, зниження прозорості легеневих полів, розширення коренів легень, лінії Керлі (ознака набряку междолькових перегородок - горизонтальні паралельні смужки довжиною 0,3-0,5 см поблизу зовнішніх синусів або уздовж междолевой плеври), плевральнийвипіт. Однак і без рентгенологічного дослідження напад задухи при бронхіальній астмі, що супроводжується свистячими хрипами на тлі різко подовженого видиху, убогої в'язкою мокротою, важко сплутати з набряком легенів.
Диференціальна діагностика набряку легенів
У деяких випадках не так просто розрізнити набряк легенів і серцеву астму. При останньої немає рясної пінистої мокроти і клокочущего дихання, вологі хрипи вислуховуються переважно в нижніх відділах легень. Проте слід враховувати, що набряк легень не завжди протікає з усіма зазначеними характерними симптомами: мокрота не завжди рідка і піниста, іноді хворий виділяє всього 2-3 плювка безбарвною, рожевою або навіть жовтуватою слизового мокротиння. Кількість вологих хрипів в легенях може бути і невеликим, але зазвичай вже на відстані чутні клекочучих хрипи. Бувають і напади задухи, що не супроводжуються ні клокочущим диханням, ні вологими хрипами в легенях, ні виділенням мокроти, але з рентгенологічної картиною набряку легень. Це може залежати від переважного скупчення рідини в інтерстиціальній тканині, а не в альвеолах. В інших випадках при тяжкому стані хворого відсутність звичайних ознак набряку легенів може пояснюватися закупоркою бронхів мокротою. Всякий важкий напад задухи у хворого, який страждає захворюванням серця або нирок, повинен змусити медичного працівника подумати про можливість набряку легенів.
Значно рідше зустрічається токсичний набряк легенів, який може бути наслідком отруєння бойовими отруйними речовинами, отрутохімікатами, барбітуратами, алкоголем, а також професійних отруєнь парами бензину, оксидами азоту, карбонілами металів (сполуками окису вуглецю з залізом, нікелем і ін.), Миш'яком або результатом уремії, печінковій або діабетичної коми, опіку. У цих випадках клінічна картина складається з характерних ознак захворювання чи патологічного процесу (ураження верхніх дихальних шляхів, коматозний стан, опікова хвороба і т. Д.) І симптомів самого набряку легенів.
Слід мати на увазі, що токсичний набряк легенів частіше, ніж кардіальний, протікає без типових клінічних проявів. Так, при уремії токсичний набряк легенів нерідко характеризується невідповідністю мізерних даних фізичного дослідження (може не бути клокочущего дихання, різкого ціанозу, рясних вологих хрипів в легенях) і виражених типових ознак набряку при рентгенологічному дослідженні. Бідність клінічної симптоматики (відзначаються лише сухий кашель, біль у грудях, тахікардія) на тлі важкого загального стану хворого типова і для токсичної пневмонії, і для набряку легенів при отруєннях карбонілами металів. Рентгенологічно в цих випадках виявляється характерна картина великовогнищевий, зливних, з розмитими обрисами тіней при дифузному помутнении легеневих полів. У той же час, наприклад, при отруєнні оксидами азоту може бути розгорнута клінічна картина нападу з задухою, ціанозом, шумним диханням, лимонно-жовтою, а іноді рожевої пінистої мокротою, зміною ділянок притуплення і коробкового звуку при перкусії, рясними різнокаліберними вологими хрипами при вислуховуванні легенів, тахікардією, зниженням артеріального тиску, приглушеними тонами серця.
Що робити при набряку легенів: перша допомога та лікування
Отже, що робити при набряку легень- При серцевій астмі та набряку легень хворому необхідно надати високе положення - сидячи, спустивши ноги з ліжка. При цьому під дією сили тяжіння відбуваються перерозподіл крові, депонування її у венах ніг і, відповідно, розвантаження малого кола кровообігу. Обов'язково вдихання кисню, так як всякий набряк легенів викликає кисневе голодування організму. Медикаментозна терапія повинна бути спрямована на зниження збудливості дихального центру і розвантаження малого кола кровообігу.
Першої мети служить введення морфіну, з якого і треба починати лікування нападу серцевої астми та набряку легень. Крім вибіркової дії на дихальний центр, морфін зменшує приплив крові до серця і застій у легенях за рахунок зниження збудливості судинного центрів, надає загальне заспокійливу дію на хворого. Морфін вводять підшкірно або внутрішньовенно дрібно в дозі 1 мл 1% розчину. Вже через 5-10 хв після ін'єкції дихання полегшується, хворий заспокоюється. При низькому АТ замість морфіну підшкірно вводять 1 мл 2% розчину промедолу, чинного слабкіше. При порушенні ритму дихання (дихання типу Чейна-Стокса), пригніченні дихального центру (дихання стає поверхневим, менш частим, хворий приймає більш низьке положення в ліжку) морфін вводити не слід. Обережність потрібна і в тих випадках, коли характер нападу неясний (не виключена бронхіальна астма).
Для того, щоб зменшити явища застою в легенях, вдаються до введення сечогінних засобів. Найбільш ефективно внутрішньовенне струминне введення лазиксу (фуросеміду). При серцевій астмі починають з 40 мг, при набряку легенів доза може бути збільшена до 200 мг. При внутрішньовенному введенні фуросемід не тільки зменшує об'єм циркулюючої крові, а й надає веноділатірующее дію, зменшуючи за рахунок цього венозний повернення до серця. Ефект розвивається через кілька хвилин і триває 2-3 год.
З метою депонування крові на периферії і розвантаження малого кола кровообігу при набряку легень внутрішньовенно крапельно вводять венозні вазодилататори - нітрогліцерин або изосорбид-динітрат. Початкова швидкість введення препаратів - 10-15 мкг / хв, кожні 5 хв швидкість введення збільшують на 10 мкг / хв до поліпшення параметрів гемодинаміки і регресу ознак лівошлуночкової недостатності або до зниження систолічного артеріального тиску до 90 мм рт. ст. Природно, внутрішньовенне введення вазодилататорів вимагає постійного контролю рівня артеріального тиску. При початкових явищах лівошлуночкової недостатності і неможливості парентерального введення можливий сублінгвального прийому нітрогліцерину в таблетках кожні 10-20 хв або изосорбид-динитрата кожні 2 год.
При наявності миготливої тахіаритмії показана швидка дигитализация, при пароксизмальних порушеннях ритму - електроімпульсна терапія. При вираженому емоційному тлі, артеріальної гіпертензії застосовують нейролептик дроперидол - 2 мл 0,25% розчину вводять внутрішньовенно струменевий. При набряку легенів на тлі артеріальної гіпотензії показане внутрішньовенне крапельне введення допаміну.
Зазначене лікування, що супроводжується киснева, нерідко не дає достатнього ефекту: це пояснюється насамперед утворенням стійкої піни в дихальних шляхах, яка може повністю блокувати їх і привести до смерті хворого від асфіксії. Прямим засобом боротьби з піноутворенням при набряку легень є «піногасники» - речовини, фізико-хімічні властивості яких забезпечують ефект руйнування піни. Просте з цих коштів - пари спирту: 70% спирт наливають замість води в зволожувач, пропускають через нього кисень з балона з початковою швидкістю 2-3 л, а через кілька хвилин - зі швидкістю 6-7 л кисню в 1 хв. Хворий дихає парами спирту з киснем, які надходять через носовий катетер. Іноді змочену спиртом вату вкладають в маску. Уже через 10-15 хв після початку вдихання хворим парів алкоголю може зникнути клекотливе дихання. В інших випадках ефект настає тільки після 2-3-годинної інгаляції. Слід мати на увазі і найпростіший, але і найменш ефективний спосіб: розпилення спирту перед ротом хворого за допомогою будь-якого кишенькового інгалятора або звичайного пульверизатора.
Оскільки верхні дихальні шляхи при набряку легенів часто заповнені слизом, пінистими виділеннями, необхідно відсмоктати їх через катетер, з'єднаний з відсмоктуванням. Спеціалізована допомога включає при необхідності і такі заходи, як інтубація або трахеотомія, штучне апаратне дихання, які застосовуються у найважчих випадках. Поєднання набряку легенів і кардіогенного шоку при інфаркті міокарда вимагає застосування комплексної терапії, у тому числі коштів, що підвищують артеріальний тиск, і анальгетиків.
Лікування токсичного набряку легень включає, крім кардіотропну і сечогінної терапії, специфічні заходи, спрямовані проти дії причинного фактора, що викликав приступ (наприклад, при отруєнні газоподібними речовинами хворого насамперед виносять із небезпечної зони). Для зменшення підвищеної проникності капілярів легень внутрішньовенно вводять преднізолон або інші глюкокортикостероїди.
Усі лікувальні заходи проводять з урахуванням необхідності максимального спокою для хворого. Він нетранспортабельний, тому що навіть перекладання його на носилки може викликати посилення або відновлення нападу. Перевозити хворого в стаціонар можна тільки після купірування нападу. При цьому треба пам'ятати, що набряк легенів може повторитися, і не залишати без спостереження хворого, який після введення наркотичних анальгетиків і дроперидола знаходиться зазвичай в стані медикаментозного сну або оглушення.
У стаціонарі при набряку легень проводяться систематичне спостереження і профілактична терапія набряку легенів, що включає охоронний режим, обмеження солі і рідини. При наявності ознак хронічної серцевої недостатності застосовують вазодилататори (в першу чергу інгібітори ангіотензин-конвертує ферменту - каптоприл, еналаприл і т. Д.), Сечогінні засоби, при миготливої тахіаритмії - серцеві глікозиди, при необхідності - гипотензивную і антиангінальну терапію. При проведенні інтенсивної сечогінної терапії з метою профілактики тромбозів і тромбоемболічних ускладнень використовують підшкірне введення гепарину (звичайна доза - 10 000 ОД 2 рази на добу).
Гостра правошлуночкова недостатність при набряку легень
Гостра недостатність правого шлуночка серця виникає при раптовій його перевантаженні внаслідок значного підвищення тиску в судинах малого кола кровообігу, наприклад при тромбоемболії гілок легеневої артерії, затяжному нападі бронхіальної астми з розвитком гострої емфіземи легенів. В інших випадках гостра слабкість правого шлуночка розвивається як наслідок запальних, дистрофічних захворювань м'яза серця або в результаті інфаркту міокарда нижньої (задньо-нижній) локалізації з залученням правого шлуночка або ізольованого інфаркту правого шлуночка.
Гостра недостатність роботи правого шлуночка серця при набряку легень веде до швидкого розвитку застою у венах великого кола кровообігу, уповільнення струму крові, підвищенню венозного тиску. Клінічна картина гострої правошлуночкової недостатності характеризується швидким наростанням симптомів декомпенсації. Стан хворого погіршується, він воліє займати високе становище. Виражений ціаноз, особливо слизових оболонок, носа, кінцівок. Чітко визначаються набухання і пульсація вен шиї, значно збільшується печінка, пальпація її стає болючою. Може визначатися симптом Плеша - при натисненні на печінку з'являється або посилюється набухання шийних вен внаслідок витіснення рідини в порожнисті вени.
Гостре переповнення кров'ю печінки і збільшення її розмірів ведуть до розтягування печінкової капсули, що нерідко викликає скарги на постійні розпираючий біль у правому підребер'ї і подложечной області та іноді призводить до пом